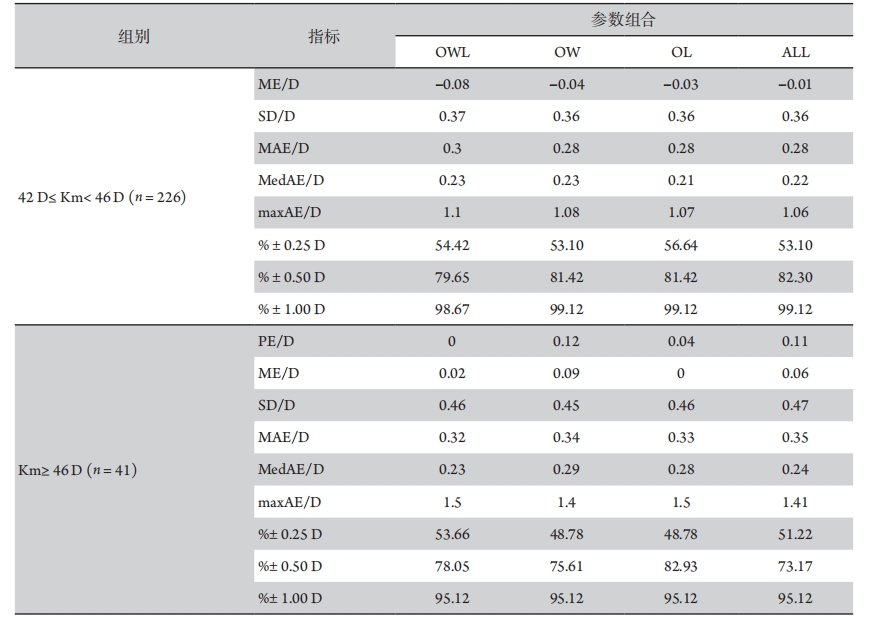
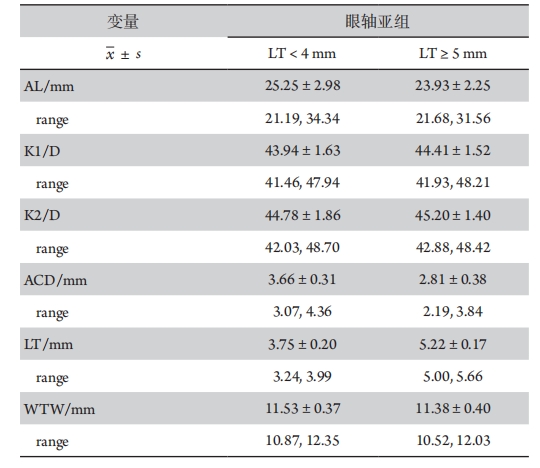
1、Darcy K, Gunn D, Tavassoli S, et al. Assessment of the accuracy of new
and updated intraocular lens power calculation formulas in 10 930 eyes
from the UK National Health Service[ J]. J Cataract Refract Surg, 2020,
46(1): 2-7.Darcy K, Gunn D, Tavassoli S, et al. Assessment of the accuracy of new
and updated intraocular lens power calculation formulas in 10 930 eyes
from the UK National Health Service[ J]. J Cataract Refract Surg, 2020,
46(1): 2-7.
2、Rong X, He W, Zhu Q, et al. Intraocular lens power calculation in eyes
with extreme myopia: comparison of Barrett Universal II, Haigis, and
Olsen formulas[ J]. J Cataract Refract Surg, 2019, 45(6): 732-737.Rong X, He W, Zhu Q, et al. Intraocular lens power calculation in eyes
with extreme myopia: comparison of Barrett Universal II, Haigis, and
Olsen formulas[ J]. J Cataract Refract Surg, 2019, 45(6): 732-737.
3、Kane JX, Van Heerden A, Atik A, et al. Intraocular lens power formula
accuracy: comparison of 7 formulas[ J]. J Cataract Refract Surg, 2016,
42(10): 1490-1500.Kane JX, Van Heerden A, Atik A, et al. Intraocular lens power formula
accuracy: comparison of 7 formulas[ J]. J Cataract Refract Surg, 2016,
42(10): 1490-1500.
4、Carmona-González D, Castillo-Gómez A, Palomino-Bautista C, et al.
Comparison of the accuracy of 11 intraocular lens power calculation
formulas[ J]. Eur J Ophthalmol, 2021, 31(5): 2370-2376.Carmona-González D, Castillo-Gómez A, Palomino-Bautista C, et al.
Comparison of the accuracy of 11 intraocular lens power calculation
formulas[ J]. Eur J Ophthalmol, 2021, 31(5): 2370-2376.
5、Shrivastava AK, Behera P, Kumar B, et al. Precision of intraocular
lens power prediction in eyes shorter than 22 mm: an analysis of 6
formulas[ J]. J Cataract Refract Surg, 2018, 44(11): 1317-1320.Shrivastava AK, Behera P, Kumar B, et al. Precision of intraocular
lens power prediction in eyes shorter than 22 mm: an analysis of 6
formulas[ J]. J Cataract Refract Surg, 2018, 44(11): 1317-1320.
6、G%C3%B6kce%20SE%2C%20Zeiter%20JH%2C%20Weikert%20MP%2C%20et%20al.%20Intraocular%20lens%20power%20%0Acalculations%20in%20short%20eyes%20using%207%20formulas%5B%20J%5D.%20J%20Cataract%20Refract%20Surg%2C%20%0A2017%2C%2043(7)%3A%20892-897.G%C3%B6kce%20SE%2C%20Zeiter%20JH%2C%20Weikert%20MP%2C%20et%20al.%20Intraocular%20lens%20power%20%0Acalculations%20in%20short%20eyes%20using%207%20formulas%5B%20J%5D.%20J%20Cataract%20Refract%20Surg%2C%20%0A2017%2C%2043(7)%3A%20892-897.
7、Wang L, Koch DD, Hill W, et al. Pursuing perfection in intraocular lens
calculations: III. Criteria for analyzing outcomes[ J]. J Cataract Refract
Surg, 2017, 43(8): 999-1002.Wang L, Koch DD, Hill W, et al. Pursuing perfection in intraocular lens
calculations: III. Criteria for analyzing outcomes[ J]. J Cataract Refract
Surg, 2017, 43(8): 999-1002.
8、Kane JX, Chang DF. Intraocular lens power formulas, biometry,
and intraoperative aberrometry: a review[ J]. Ophthalmology, 2021,
128(11): e94-e114.Kane JX, Chang DF. Intraocular lens power formulas, biometry,
and intraoperative aberrometry: a review[ J]. Ophthalmology, 2021,
128(11): e94-e114.
9、Pereira A, Popovic MM, Ahmed Y, et al. A comparative analysis of 12
intraocular lens power formulas[ J]. Int Ophthalmol, 2021, 41(12):
4137-4150.Pereira A, Popovic MM, Ahmed Y, et al. A comparative analysis of 12
intraocular lens power formulas[ J]. Int Ophthalmol, 2021, 41(12):
4137-4150.
10、Shammas HJ, Taroni L, Pellegrini M, et al. Accuracy of newer
intraocular lens power formulas in short and long eyes using sum-of-segments biometry[ J]. J Cataract Refract Surg, 2022, 48(10): 1113-
1120.Shammas HJ, Taroni L, Pellegrini M, et al. Accuracy of newer
intraocular lens power formulas in short and long eyes using sum-of-segments biometry[ J]. J Cataract Refract Surg, 2022, 48(10): 1113-
1120.
11、Kansal V, Schlenker M, Ahmed IIK. Interocular axial length and corneal
power differences as predictors of postoperative refractive outcomes
after cataract surgery[ J]. Ophthalmology, 2018, 125(7): 972-981.Kansal V, Schlenker M, Ahmed IIK. Interocular axial length and corneal
power differences as predictors of postoperative refractive outcomes
after cataract surgery[ J]. Ophthalmology, 2018, 125(7): 972-981.
12、Gaurisankar ZS, van Rijn GA, Lima JEE, et al. Correlations between
ocular biometrics and refractive error: a systematic review and meta-analysis[ J]. Acta Ophthalmol, 2019, 97(8): 735-743.Gaurisankar ZS, van Rijn GA, Lima JEE, et al. Correlations between
ocular biometrics and refractive error: a systematic review and meta-analysis[ J]. Acta Ophthalmol, 2019, 97(8): 735-743.
13、Melles RB, Holladay JT, Chang WJ. Accuracy of intraocular lens
calculation formulas[ J]. Ophthalmology, 2018, 125(2): 169-178.Melles RB, Holladay JT, Chang WJ. Accuracy of intraocular lens
calculation formulas[ J]. Ophthalmology, 2018, 125(2): 169-178.
14、SShrivastava AK, Nayak S, Mahobia A, et al. Accuracy of intraocular lens power
calculation formulae in short eyes: a systematic review and meta-analysis[ J]. Indian J Ophthalmol, 2022, 70(3):740-748. SShrivastava AK, Nayak S, Mahobia A, et al. Accuracy of intraocular lens power
calculation formulae in short eyes: a systematic review and meta-analysis[ J]. Indian J Ophthalmol, 2022, 70(3):740-748.
15、Reitblat O, Gali HE, Chou L, et al. Intraocular lens power calculation
in the elderly population using the Kane formula in comparison with
existing methods[ J]. J Cataract Refract Surg, 2020, 46(11): 1501-1507.Reitblat O, Gali HE, Chou L, et al. Intraocular lens power calculation
in the elderly population using the Kane formula in comparison with
existing methods[ J]. J Cataract Refract Surg, 2020, 46(11): 1501-1507.
16、Bernardes J, Raimundo M, Lobo C, et al. A comparison of intraocular
lens power calculation formulas in high myopia[ J]. J Refract Surg,
2021, 37(3): 207-211.Bernardes J, Raimundo M, Lobo C, et al. A comparison of intraocular
lens power calculation formulas in high myopia[ J]. J Refract Surg,
2021, 37(3): 207-211.
17、Chen Y, Wei L, He W, et al. Comparison of Kane, hill-RBF 2.0, barrett
universal II, and emmetropia verifying optical formulas in eyes with
extreme myopia[ J]. J Refract Surg, 2021, 37(10): 680-685.Chen Y, Wei L, He W, et al. Comparison of Kane, hill-RBF 2.0, barrett
universal II, and emmetropia verifying optical formulas in eyes with
extreme myopia[ J]. J Refract Surg, 2021, 37(10): 680-685.
18、Guo C, Yin S, Qiu K, et al. Comparison of accuracy of intraocular lens
power calculation for eyes with an axial length greater than 29.0 mm[ J].
Int Ophthalmol, 2022, 42(7): 2029-2038.Guo C, Yin S, Qiu K, et al. Comparison of accuracy of intraocular lens
power calculation for eyes with an axial length greater than 29.0 mm[ J].
Int Ophthalmol, 2022, 42(7): 2029-2038.
19、Taroni L, Hoffer KJ, Lupardi E, et al. Accuracy of new intraocular lens
power calculation formulas: a lens thickness study[ J]. J Refract Surg,
2021, 37(3): 202-206.Taroni L, Hoffer KJ, Lupardi E, et al. Accuracy of new intraocular lens
power calculation formulas: a lens thickness study[ J]. J Refract Surg,
2021, 37(3): 202-206.
20、Vega Y, Gershoni A, Achiron A, et al. High agreement between barrett
universal II calculations with and without utilization of optional
biometry parameters[ J]. J Clin Med, 2021, 10(3): 542.
Vega Y, Gershoni A, Achiron A, et al. High agreement between barrett
universal II calculations with and without utilization of optional
biometry parameters[ J]. J Clin Med, 2021, 10(3): 542.
21、Wendelstein%20JA%2C%20Rothb%C3%A4cher%20J%2C%20Heath%20M%2C%20et%20al.%20Influence%20and%20predictive%20%0Avalue%20of%20optional%20parameters%20in%20new-generation%20intraocular%20lens%20%0Aformulas%5B%20J%5D.%20J%20Cataract%20Refract%20Surg%2C%202023%2C%2049(8)%3A%20795-803.Wendelstein%20JA%2C%20Rothb%C3%A4cher%20J%2C%20Heath%20M%2C%20et%20al.%20Influence%20and%20predictive%20%0Avalue%20of%20optional%20parameters%20in%20new-generation%20intraocular%20lens%20%0Aformulas%5B%20J%5D.%20J%20Cataract%20Refract%20Surg%2C%202023%2C%2049(8)%3A%20795-803.
22、Srivannaboon S, Chirapapaisan C, Chirapapaisan N, et al. Accuracy of
Holladay 2 formula using IOLMaster parameters in the absence of lens
thickness value[ J]. Graefes Arch Clin Exp Ophthalmol, 2013, 251(11):
2563-2567.Srivannaboon S, Chirapapaisan C, Chirapapaisan N, et al. Accuracy of
Holladay 2 formula using IOLMaster parameters in the absence of lens
thickness value[ J]. Graefes Arch Clin Exp Ophthalmol, 2013, 251(11):
2563-2567.
23、Li XY, Liao X, Lin J, et al. Effect of optional biometric parameters in
the Kane formula on intraocular lens power calculation[ J]. PLoS One,
2023, 18(8): e0289033.Li XY, Liao X, Lin J, et al. Effect of optional biometric parameters in
the Kane formula on intraocular lens power calculation[ J]. PLoS One,
2023, 18(8): e0289033.
24、Lam S. Comparison of age-derived lens thickness to optically measured
lens thickness in IOL power calculation: a clinical study[ J]. J Refract
Surg, 2012, 28(2): 154-155.Lam S. Comparison of age-derived lens thickness to optically measured
lens thickness in IOL power calculation: a clinical study[ J]. J Refract
Surg, 2012, 28(2): 154-155.
25、Wei L, He W, Meng J, et al. Evaluation of the white-to-white distance in
39, 986 Chinese cataractous eyes[ J]. Invest Ophthalmol Vis Sci, 2021,
62(1): 7.Wei L, He W, Meng J, et al. Evaluation of the white-to-white distance in
39, 986 Chinese cataractous eyes[ J]. Invest Ophthalmol Vis Sci, 2021,
62(1): 7.
26、Meng J, Wei L, He W, et al. Lens thickness and associated ocular
biometric factors among cataract patients in Shanghai[ J]. Eye Vis,
2021, 8(1): 22.Meng J, Wei L, He W, et al. Lens thickness and associated ocular
biometric factors among cataract patients in Shanghai[ J]. Eye Vis,
2021, 8(1): 22.
27、Hipólito-Fernandes D, Luís ME, Serras-Pereira R , et al. Anterior
chamber depth, lens thickness and intraocular lens calculation formula
accuracy: nine formulas comparison[ J]. Br J Ophthalmol, 2022,
106(3): 349-355.Hipólito-Fernandes D, Luís ME, Serras-Pereira R , et al. Anterior
chamber depth, lens thickness and intraocular lens calculation formula
accuracy: nine formulas comparison[ J]. Br J Ophthalmol, 2022,
106(3): 349-355.
28、Yang J, Wang X, Zhang H, et al. Clinical evaluation of surgery-induced
astigmatism in cataract surgery using 2.2 mm or 1.8 mm clear corneal
micro-incisions[ J]. Int J Ophthalmol, 2017, 10(1): 68-71.Yang J, Wang X, Zhang H, et al. Clinical evaluation of surgery-induced
astigmatism in cataract surgery using 2.2 mm or 1.8 mm clear corneal
micro-incisions[ J]. Int J Ophthalmol, 2017, 10(1): 68-71.
29、Conrad-Hengerer I, Al Sheikh M, Hengerer FH, et al. Comparison
of visual recovery and refractive stability between femtosecond laser-assisted cataract surgery and standard phacoemulsification: six-month
follow-up[ J]. J Cataract Refract Surg, 2015, 41(7): 1356-1364.Conrad-Hengerer I, Al Sheikh M, Hengerer FH, et al. Comparison
of visual recovery and refractive stability between femtosecond laser-assisted cataract surgery and standard phacoemulsification: six-month
follow-up[ J]. J Cataract Refract Surg, 2015, 41(7): 1356-1364.
30、Dzhaber D, Mustafa OM, Alsaleh F, et al. Visual and refractive
outcomes and complications in femtosecond laser-assisted versus
conventional phacoemulsification cataract surgery: findings from
a randomised, controlled clinical trial[ J]. Br J Ophthalmol, 2020,
104(11): 1596-1600.Dzhaber D, Mustafa OM, Alsaleh F, et al. Visual and refractive
outcomes and complications in femtosecond laser-assisted versus
conventional phacoemulsification cataract surgery: findings from
a randomised, controlled clinical trial[ J]. Br J Ophthalmol, 2020,
104(11): 1596-1600.